 kinderneurologie
kinderneurologie
Wat is het congenitaal centraal hypoventilatie syndroom?
Het congenitaal centraal hypoventilatie syndroom is een erfelijke aangeboren aandoening waarbij de hersenen tijdens de slaap niet goed in staat zijn om te regelen dat het lichaam vaak genoeg blijft ademhalen om het lichaam te voorzien van voldoende zuurstof.
Hoe wordt het congenitaal centraal hypoventilatie syndroom ook wel genoemd?
Het woord congenitaal geeft aan dat de klachten al vanaf de geboorte aanwezig zijn. Het woord centraal geeft aan dat er een probleem is met ademhalen omdat de hersenen hun werk niet goed doen. Met de longen zelf is niets aan de hand. Hypoventilatie betekent te weinig ademhalen.
Het congenitaal centraal hypoventilatie syndroom wordt ook wel afgekort met de letters CCHS.
Syndroom met congenitaal falen van de autonome controle
In het begin bestond de gedachte dat kinderen met deze aandoening alleen problemen hadden met de ademhaling, maar geleidelijk aan is duidelijk geworden dat kinderen met deze aandoening ook problemen kunnen hebben met de darmfunctie, met het regelen van de lichaamstemperatuur en met het zweten. Al deze functies worden geregeld door het zogenaamde autonome zenuwstelsel. Dit is het deel van het zenuwstelsel die alle organen in het lichaam aanstuurt. Bij kinderen met deze aandoening werkt het autonome zenuwstelsel minder goed, het autonome zenuwstelsel faalt als het ware.
Haddad syndroom
Ook wordt de term Haddad syndroom wel gebruikt. Haddad is een arts die dit syndroom beschreven heeft. Haddad syndroom is een naam die vroeger gebruikt werd voor kinderen die zowel het congenitaal centraal hypoventilatie syndroom hadden als het Hirschsprung syndroom. Inmiddels is gebleken dat deze combinatie vaker voorkomt bij alle kinderen met het congenitaal centraal hypoventilatie syndroom en dat het foutje in het DNA wat het Haddad syndroom veroorzaakt een van de foutjes die het congenitaal centraal hypoventilatie syndroom kan veroorzaken.
De vloek van Ondine
Een andere naam die vroeger wel gebruikt werd was de vloek van Ondine, in het Engels Ondine's curse. Ondine was een waternimf in de Germaanse mythologie verhalen die haar man aantrof in de armen van een minnares. Hij werd hierom door Ondine vervloekt en zou de rest van zijn leven nooit meer mogen slapen, want dat zou hij stoppen met ademhalen. Omdat kinderen met deze aandoening vooral problemen hebben met ademhalen tijdens de slaap, werd de mythe van Ondine verbonden aan deze aandoening.
Hoe vaak komt het congenitaal centraal hypoventilatie syndroom voor bij kinderen?
Het is niet goed bekend hoe vaak het congenitaal centraal hypoventilatie syndroom voorkomt bij kinderen. Het is een zeldzame aandoening. Geschat wordt dat deze aandoening bij één op de 200.000 kinderen voorkomt. Misschien is dit wel een onderschatting, omdat vooral kinderen met een milde vorm van deze aandoening waarschijnlijk niet herkend zijn en ook niet deze diagnose gekregen hebben.
Bij wie komt het congenitaal centraal hypoventilatie syndroom voor?
Het congenitaal centraal hypoventilatie syndroom is al voor de geboorte aanwezig. De eerste symptomen van deze aandoening worden vaak al op de babyleeftijd duidelijk. Milde vormen van deze aandoening kunnen pas op latere leeftijd duidelijk worden. Zelden wordt de diagnose pas voor het eerst gesteld op de volwassen leeftijd.
Zowel jongens als meisjes kunnen het congenitaal centraal hypoventilatie syndroom krijgen.
Wat is de oorzaak van het congenitaal centraal hypoventilatie syndroom?
Foutje in het erfelijk materiaal
Het congenitaal centraal hypoventilatie syndroom wordt veroorzaakt door een foutje in het erfelijk materiaal, ook wel DNA genoemd. Inmiddels zijn er meerdere foutjes in het DNA bekend die de oorzaak kunnen zijn van het ontstaan van het congenitaal centraal hypoventilatie syndroom. Het meest voorkomende foutje is een foutje op chromosoom op de plaats van het PHOX2B-gen.
Chromosoom |
Plaats foutje |
4 |
PHOX2B |
5 |
GDNF |
10 |
RET |
11 |
BDNF |
12 |
ASCL1 |
20 |
EDN3 |
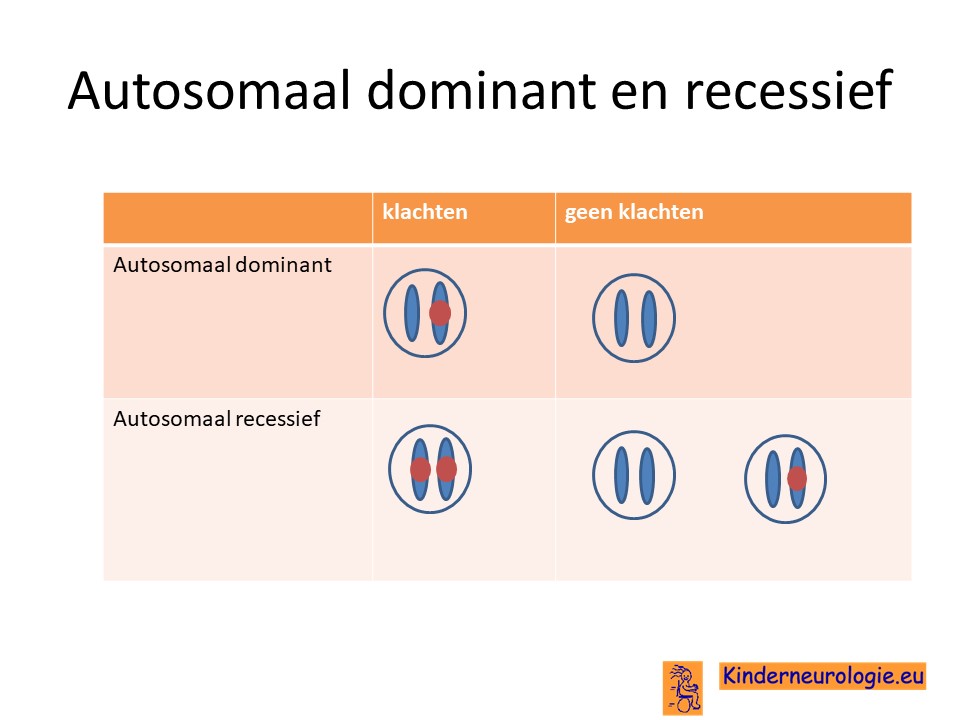
Autosomaal dominant
Het congenitaal centraal hypoventilatie syndroom erft op zogenaamd autosomaal dominante manier over. Dat wil zeggen dat een foutje op één van de twee chromosomen op een bepaalde plaats al voldoende is om symptomen te krijgen. Dit in tegenstelling tot een autosomaal recessieve aandoening waarbij beide chromosomen een foutje moeten bevatten om symptomen te krijgen.
Bij het kind zelf ontstaan
Bij het merendeel van de kinderen met congenitaal centraal hypoventilatie syndroom is het foutje in het erfelijk materiaal bij het kind zelf ontstaan en is dit foutje niet overgeërfd van één van de ouders.
Overgeërfd van een ouder
Een klein deel van de kinderen met het congenitaal centraal hypoventilatie syndroom heeft het foutje geërfd van een ouder. Deze ouder heeft dan zelf ook het congenitaal centraal hypoventilatie syndroom. Het is mogelijk dat de ouder al bekend was met deze aandoening, maar soms wordt deze diagnose bij de ouder pas gesteld, wanneer de diagnose bij het kind gesteld is.

Afwijkend eiwit
Als gevolg van het foutje in het erfelijk materiaal worden belangrijk eiwitten onvoldoende aangemaakt. In geval van foutjes in het PHOX2B-gen gaat het om het eiwit wat Paired-Like Homeobox2-eiwit wordt genoemd. Dit eiwit speelt een belangrijke rol bij de aanleg van het zenuwstelsel en dan vooral het deel van het zenuwstelsel wat betrokken is bij aansturen van allerlei inwendige organen. Dit deel van het zenuwstelsel wordt het autonome zenuwstelsel genoemd. Als gevolg van een foutje in het PHOX2B-gen wordt het autonome zenuwstelsel anders aangelegd dan gebruikelijk en werkt het autonome zenuwstelsel minder optimaal.
De andere stukjes DNA zorgen ook voor de aanmaak van eiwitten die betrokken zijn bij de aanleg van het autonome zenuwstelsel.
Twee soorten foutjes in PHOX2B
Er blijken twee soorten foutjes in het DNA te kunnen voorkomen die er voor kunnen zorgen dat het PHOX2B-eiwit niet goed werkt.
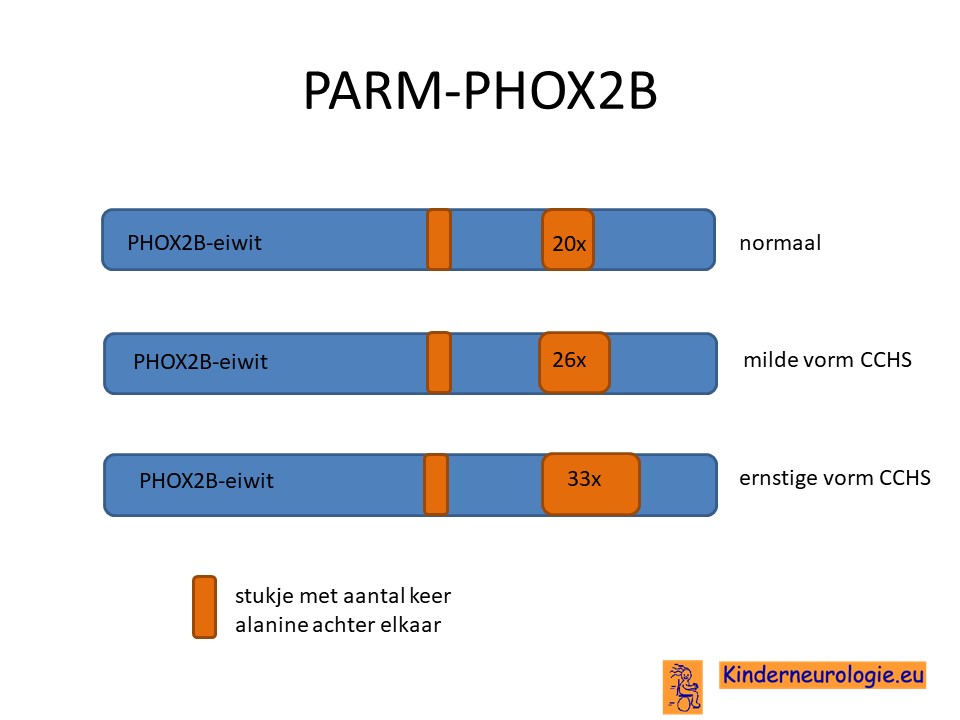
Bij het ene type foutje krijgt het PHOX2B eiwit veel te veel van het aminozuur alanine ingebouwd. Hierdoor kan het eiwit niet goed werken. Dit wordt ook wel de PARM-vorm van deze aandoening genoemd. PARM staat voor polyalanine repeat mutaties. Hoe meer alanine het PHOX2B-eiwit bevat, hoe slechter het zijn werk kan doen en hoe groter de problemen waar het kind last van heeft.
Kinderen zonder deze aandoening hebben 20 keer alanine in het PHOX2B-eiwit zitten. De meeste kinderen met het congenitaal centraal hypoventilatie syndroom hebben 25, 26 of 27 keer het aminozuur alanine in het eiwit zitten. Een klein deel van de kinderen heeft tussen de 28 en 33 keer het stofje alanine in het PHOX2B-eiwit zitten. Dit is de groep kinderen die de meeste problemen heeft als gevolg van het hebben van deze aandoening.
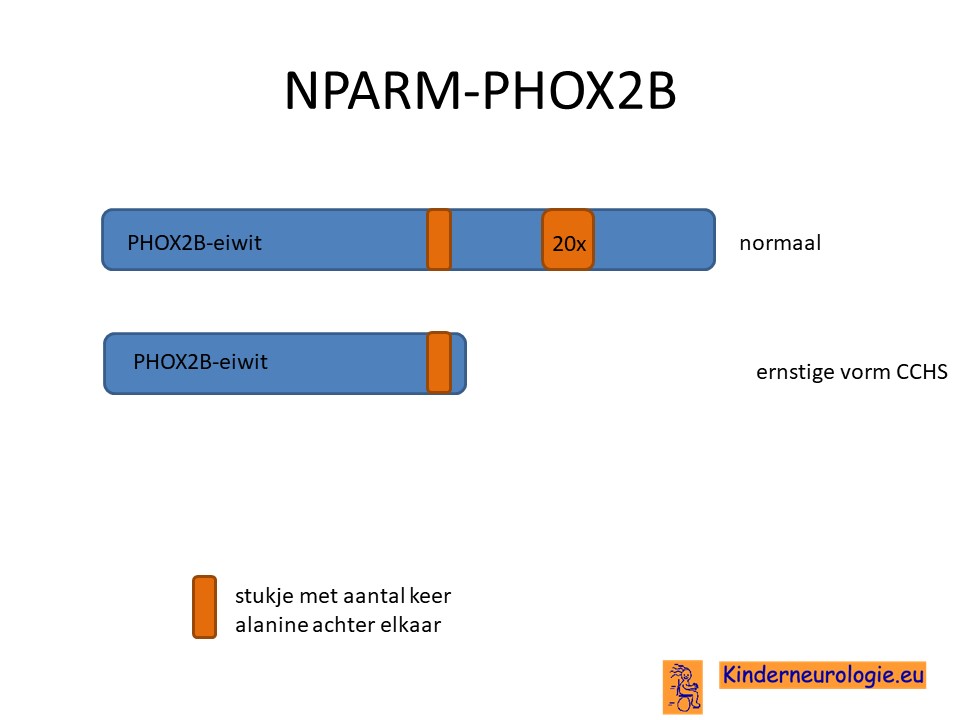
Bij de andere vorm mist een stukje van het PHOX2B-eiwit, waardoor het eiwit ook zijn werk niet goed kan doen. Dit wordt de niet-PARM vorm genoemd, afgekort als NPARM. Kinderen met NPARM-vorm hebben meestal meer problemen dan kinderen met de PARM-vorm van deze aandoening.
Autonome zenuwstelsel
Het autonome zenuwstelsel regelt de aansturing van allerlei inwendige organen waaronder de longen, de darmen, de zweetklieren en de pupillen. Het autonome zenuwstelsel meet voortdurend in welke staat het lichaam is en past dat de aansturing van de organen aan. Het autonome zenuwstelsel bestaat uit twee delen. Het deel dat het lichaam aanzet tot actie wordt de sympathicus genoemd. Het deel dat het lichaam aanzet tot rust en tot vertering van de darmen wordt de parasympaticus genoemd.

Regelen van de ademhaling
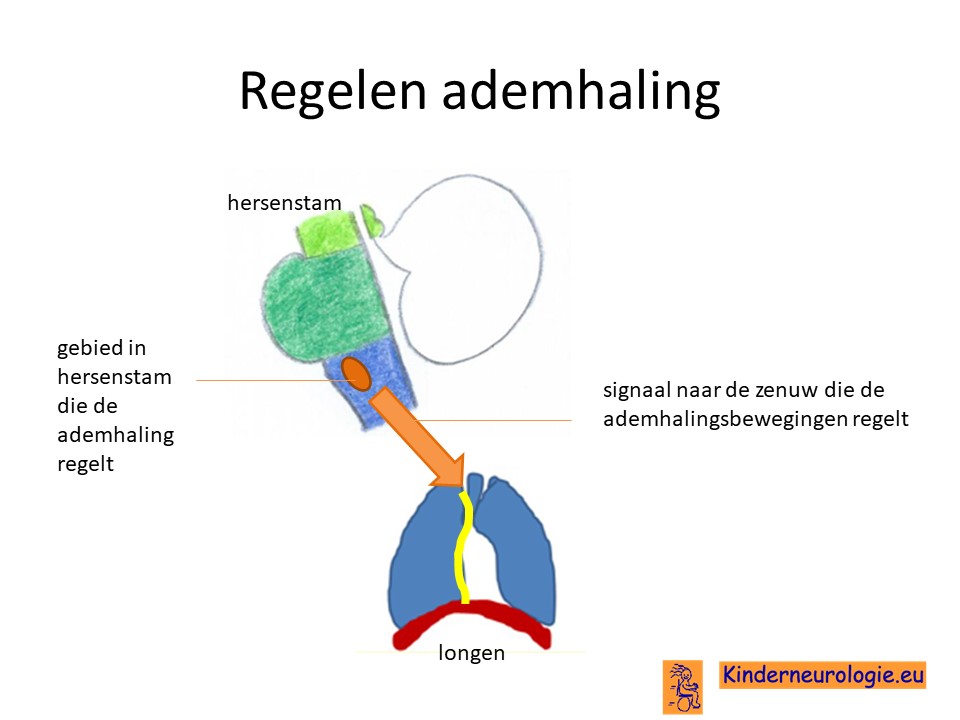
Het autonome zenuwstelsel meet voortdurend de hoeveelheid van het stofje koolzuur en van zuurstof in het bloed. Wanneer een kind te weinig ademhaalt, zal de hoeveelheid koolzuur stijgen en de hoeveelheid zuurstof dalen. In de hersenstam wordt door deze stijging van het koolzuur een bepaald gebied actief (voor de liefhebbers: de retrotrapezoïde nucleus in de medulla oblongata) en stuurt een signaal door naar de ademhalingsspieren, waardoor kinderen sneller zullen gaan ademen. De longen zullen het te veel aan koolzuur afgeven aan de lucht en nieuw zuurstof doorgeven aan het bloed, waardoor de waardes van koolzuur en zuurstof in het bloed weer normaal worden. Bij kinderen met het congenitaal centraal hypoventilatie syndroom werkt dit gedeelte van de hersenstam niet goed. Wanneer het koolzuur gehalte in het bloed stijgt, wordt er geen signaal naar de ademhalingsspieren gestuurd om meer te gaan ademhalen. Hierdoor kan het koolzuur gehalte verder stijgen en het zuurstof gehalte verder dalen. Een te laag zuurstofgehalte in het lichaam kan zorgen voor zuurstoftekort en daarmee schade aan allerlei belangrijke organen zoals de hersenen of het hart.
Regeling van de darmfunctie
Het autonome zenuwstelsel regelt ook de werking van de darmen. De darmen worden actief wanneer het lichaam in rust is. De darmen beginnen dan te bewegen waardoor het voedsel uit de maag in de richting van de darmen bewogen wordt zodat de vertering kan plaats vinden.
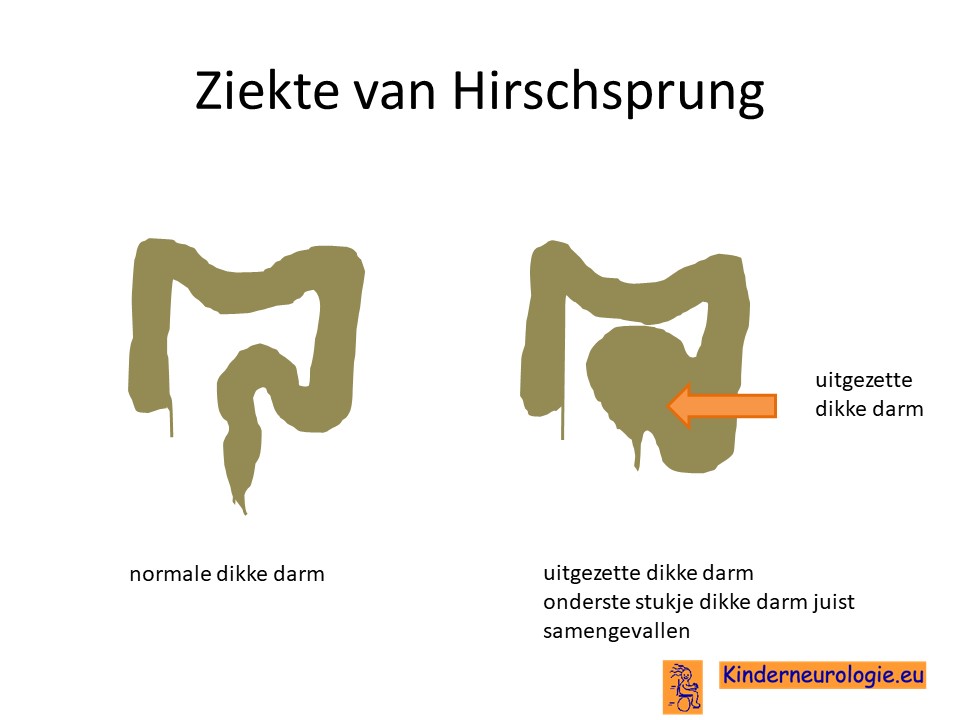
Bij kinderen met deze aandoening verloopt de aansturing van de darmen minder goed. Hierdoor kunnen de darmen minder goed bewegen en voedsel voortduwen naar andere delen van de darmen. Soms wordt een bepaald stukje van de darm helemaal niet aangestuurd om te kunnen bewegen. Dit stukje darm staat dan stil en voeding of verteerde voedingsresten blijven van steken voor dit stukje darm en kunnen niet verder bewegen. Dit is bijvoorbeeld het geval bij kinderen met de ziekte van Hirschsprung.
Regelen hartfunctie
Het autonome zenuwstelsel regelt ook de hartfunctie. Tijdens inspanning gaat de hartslag omhoog en gaat het hart harder pompen. In rust gaat de hartslag omlaag en hoeft het hart minder hard te pompen. Ook deze functie kan ontregeld raken bij kinderen met deze aandoening.
Wat zijn de symptomen van het congenitaal centraal hypoventilatie syndroom?
Variatie
Er bestaat een grote variatie in ernst en hoeveelheid symptomen tussen de verschillende kinderen met het congenitaal centraal hypoventilatie syndroom. Sommige kinderen hebben nauwelijks klachten, andere kinderen hebben veel en ernstige symptomen. Kinderen met de NPARM-vorm van de aandoening hebben meestal meer en ernstiger klachten dan kinderen met de PARM-vorm. Van kinderen met de PARM-vorm hebben kinderen met een grotere hoeveelheid alanine meer problemen dan kinderen met een minder grote hoeveelheid alanine. Het is echter heel moeilijk om van te voren aan te geven waar kinderen last van zullen krijgen en in welke mate.
Onvoldoende ademhalen
Kinderen met deze aandoening kunnen onvoldoende vaak ademhalen om het lichaam te voorzien van voldoende zuurstof en te ontdoen van te veel aan koolzuur. Bij milde vormen van deze aandoening zal dit helemaal niet te zien zijn aan het kind. Bij ernstigere vormen van de aandoening kan dit te zien zijn doordat het kind geen mooie roze, maar een blauwige kleur heeft als gevolg van onvoldoende zuurstof in het bloed. Wanneer goed gekeken wordt naar de ademhaling van het kind, dan is te zien dat kinderen oppervlakkig ademhalen. Soms is ook te zien dat kinderen tijdelijk even stoppen met de ademhalen, om daarna weer verder te gaan met ademhalen. Zo’n stop in de ademhaling wordt ook wel een apneu genoemd.
Wanneer kinderen wakker zijn hebben kinderen minder problemen dan tijdens de nacht, wanneer kinderen slapen. Het niet tijdig ontdekken van deze aandoening kan de aanleiding zijn voor het ontstaan van wiegendood.
Bij een klein deel van de kinderen wordt de aandoening ontdekt wanneer zij narcose hebben gekregen. Deze kinderen gaan onvoldoende zelfstandig ademhalen wanneer de narcose uitgewerkt moet zijn.
Problemen met drinken
Baby’s met deze aandoening hebben vaker problemen met drinken uit de borst of uit de fles. Zij kunnen dit prima, maar lijken snel vol te zitten en spugen gemakkelijk de voeding weer uit. Dit komt dat de bewegingen van de slokdarm, de maag en de darmen die er voor moeten zorgen dat de voeding zakt van de slokdarm, naar de maag en de darmen minder goed zijn. Kinderen zitten hierdoor sneller vol.
Omdat kinderen hierdoor te weinig voeding binnen kunnen krijgen, komen deze kinderen vaak onvoldoende aan in gewicht.
Verstopping van de darmen
Kinderen met deze aandoening hebben vaak problemen met poepen. Dit komt ook omdat de darmen onvoldoende bewegen. Hierdoor poepen kinderen met deze aandoening maar een of twee keer per week. De poep kan hierdoor hard worden, waardoor het voor kinderen nog moeilijker is om de poep kwijt te raken. Overmatige hoeveelheid poep in de buik kan zorgen voor een bolle opgezette buik en buikpijnklachten.
Ziekte van Hirschsprung
Een op de vijf kinderen met deze aandoening heeft ook de ziekte van Hirschssprung. Dit is een aandoening waarbij een stukje van de dikke darm helemaal niet kan bewegen omdat er geen zenuwen naar dit stukje van de dikke darm toe lopen. Vaak geeft dit al op jonge leeftijd hele ernstige problemen met poepen. Dit kan al opvallen na de geboorte wanneer kinderen niet de gebruikelijk donkergroene babypoep (ook wel meconium genoemd) kwijt raken.
Duizeligheid
Kinderen met deze aandoening kunnen gemakkelijker last krijgen van duizeligheid bij opstaan of bij inspanning omdat het hart niet op tijd sneller en harder gaat kloppen om de bloeddruk op peil te houden.
Hartslag
Kinderen met deze aandoening kunnen tijdens starten met een inspanning een te langzame hartslag hebben, waardoor zij zich niet goed kunnen inspannen. Ook kan de hartslag lang hoog blijven nadat kinderen gestopt zijn met inspanning.
Problemen met zweten
Kinderen met deze aandoening zweten vaak gemakkelijk zonder dat er een aanleiding voor is. Kleine kinderen kunnen te veel afkoelen en een te lage lichaamstemperatuur krijgen als gevolg van dit vele zweten.
Lichaamstemperatuur
Kinderen met deze aandoening hebben vaak een lagere lichaamstemperatuur dan kinderen zonder deze aandoening. Ook zijn kinderen minder goed in staat om de lichaamstemperatuur aan te passen aan de temperatuur van de omgeving. In een koude omgeving blijft het lichaam koud en in een warme omgeving kunnen kinderen oververhit raken.
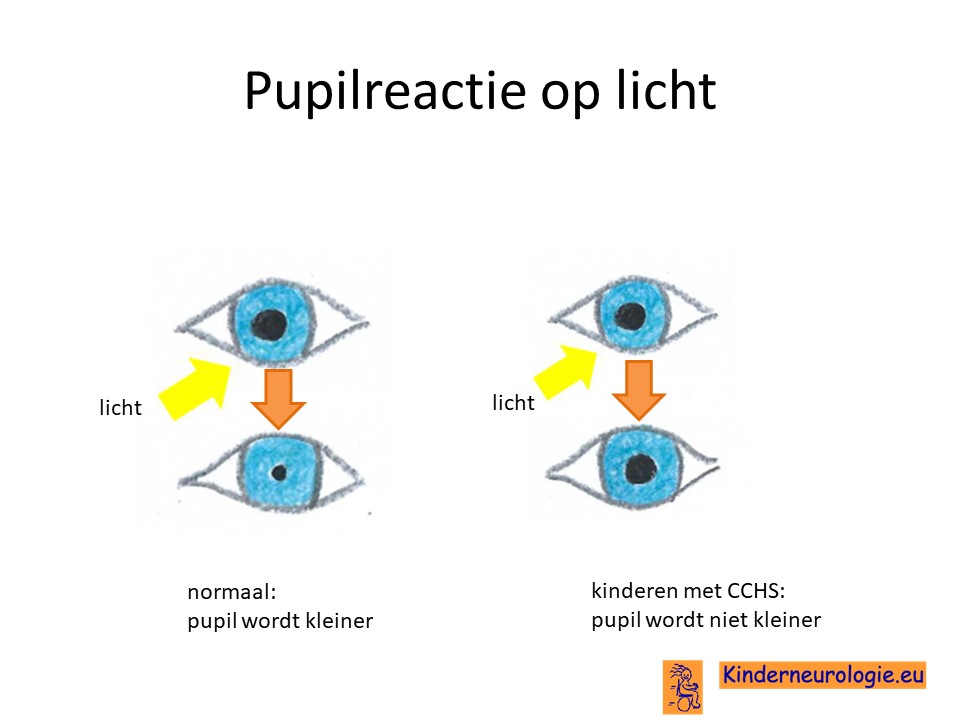
Pupillen
Bij kinderen met deze aandoening reageren de pupillen van de ogen (de zwarte rondjes in het midden van het oog) minder goed op licht. In het licht worden de pupillen normaal gesproken kleiner, maar bij kinderen met deze aandoening gebeurt dat niet of vertraagd. Kinderen met deze aandoening vinden fel licht daarom vaak vervelend. Omdat de pupillen niet kleiner worden, komt er te veel licht in het oog, waardoor kinderen als het ware door dit licht verblind worden. Bij een deel van de kinderen zit er duidelijk verschil in grootte van de pupillen.
Scheelzien
Scheelzien komt vaker voor bij kinderen met deze aandoening. Ook kunnen kinderen moeite hem om snel over te schakelen van dichtbij kijken naar verder weg kijken.
Tranen
Bij een deel van de kinderen kunnen de ogen niet goed tranen maken. Hierdoor kunnen kinderen huilen zonder tranen of last hebben van droge ogen.
Problemen met plassen
Problemen plassen kunnen ook het gevolg zijn van deze aandoening. Vaak is er een probleem dat kinderen de blaas niet goed leeg kunnen plassen. Er blijft dan urine achter in de blaas waardoor gemakkelijker een blaasontsteking kan ontstaan. Een ander probleem wat kan ontstaan is dat de blaas overvol raakt, omdat kinderen niet voelen dat ze moeten plassen. Dit kan zorgen voor terugstromen van urine naar de nieren, waardoor eventueel schade aan de nieren kan ontstaan.
Problemen met leren
Een deel van de kinderen met deze aandoening heeft problemen met leren. Vaak hebben kinderen meer tijd en meer herhaling nodig om de lesstof te beheersen. Dyslexie komt vaker voor bij kinderen met deze aandoening. Problemen met leren komen vaker voor bij kinderen die te maken hebben gehad met zuurstoftekort als gevolg van deze aandoening.
Epilepsie
Een deel van de kinderen met deze aandoening krijgt epilepsieaanvallen. Deze aanvallen blijken vaak het gevolg te zijn van een te lage bloedsuikerwaarde. Een andere reden waarom epilepsieaanvallen kunnen ontstaan is schade aan de hersenen als gevolg van zuurstoftekort.
Hoge pijngrens
Kinderen met deze aandoening hebben vaak een hoge pijngrens. Zij hoeven niet te huilen wanneer zij zich toch duidelijk pijn hebben gedaan.
Weinig angst
Kinderen met deze aandoening kennen vaak opvallend weinig angst. Zij zijn meestal vrolijk en maken zichzelf weinig zorgen.
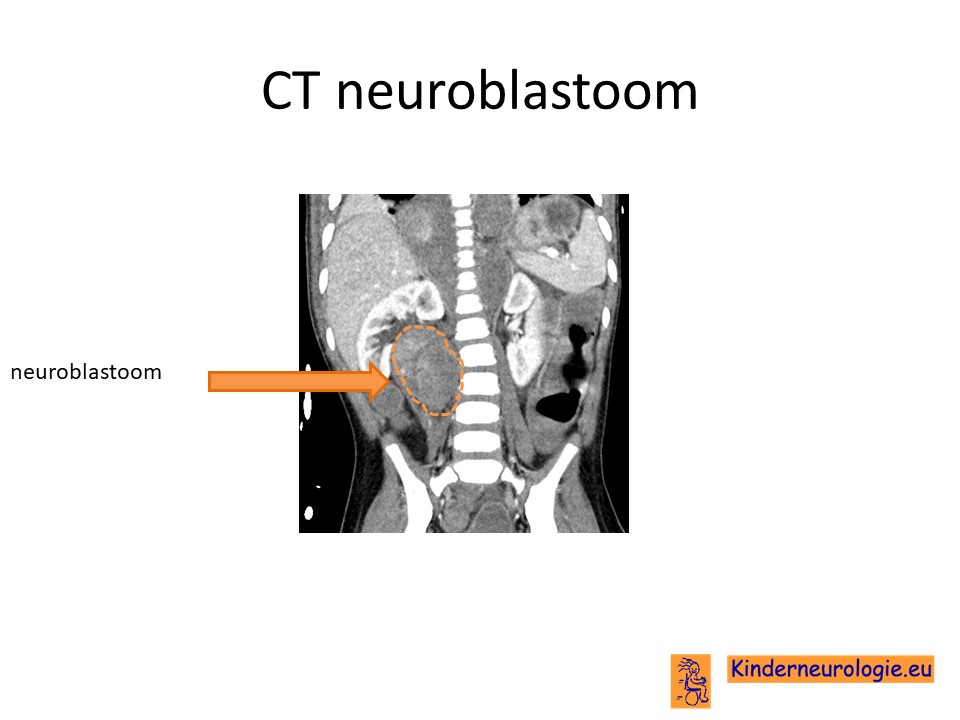
Tumor
Een klein deel van de kinderen met deze aandoening ontwikkelt een tumor van het autonome zenuwstelsel. Dit komt vooral voor bij kinderen met NPARM-vorm en is heel zeldzaam bij kinderen met de PARM-vorm. Tumoren die vaker voorkomen zijn neuroblastomen, ganglioneuromen en ganglioneuroblastomen. Deze tumoren zorgen vaak voor het ontstaan van een zwelling in het lichaam.
Hoe wordt de diagnose congenitaal centraal hypoventilatie syndroom gesteld?
Verhaal en onderzoek
Aan de hand van het verhaal van een kind met onvoldoende doorademen, een blauwe kleur en/of ademstops al dan niet in combinatie met problemen met drinken en poepen kan deze aandoening worden vermoed.
Bloedonderzoek
Bloedonderzoek bij kinderen met deze aandoening laat meestal een te hoog koolzuur gehalte in het bloed zien en een te laag zuurstof gehalte. De zuurgraad van het bloed kan te laag zijn of normaal zijn wanneer het lichaam het bicarbonaat gehalte van het bloed verhoogd heeft.
Wanneer kinderen met deze aandoening ondanks behandeling toch nog regelmatig een te laag zuurstofgehalte hebben, dan is dit vaak te zien in het bloed doordat het lichaam het aantal rode bloedcellen verhoogd heeft.
Kinderen met deze aandoening krijgen gemakkelijker een te lage bloedsuiker waarde.
Genetisch onderzoek
Wanneer aan de diagnose gedacht wordt, kan door middel van gericht genetisch onderzoek op bloed naar het voorkomen van een van de foutjes die horen bij dit syndroom.
Tegenwoordig zal door middel van een nieuwe genetische techniek (exome sequencing genoemd) mogelijk ook deze diagnose gesteld kunnen worden zonder dat er specifiek aan gedacht was of naar gezocht is. Op deze manier zullen waarschijnlijk ook meer kinderen met mildere vormen van deze aandoening worden opgespoord.
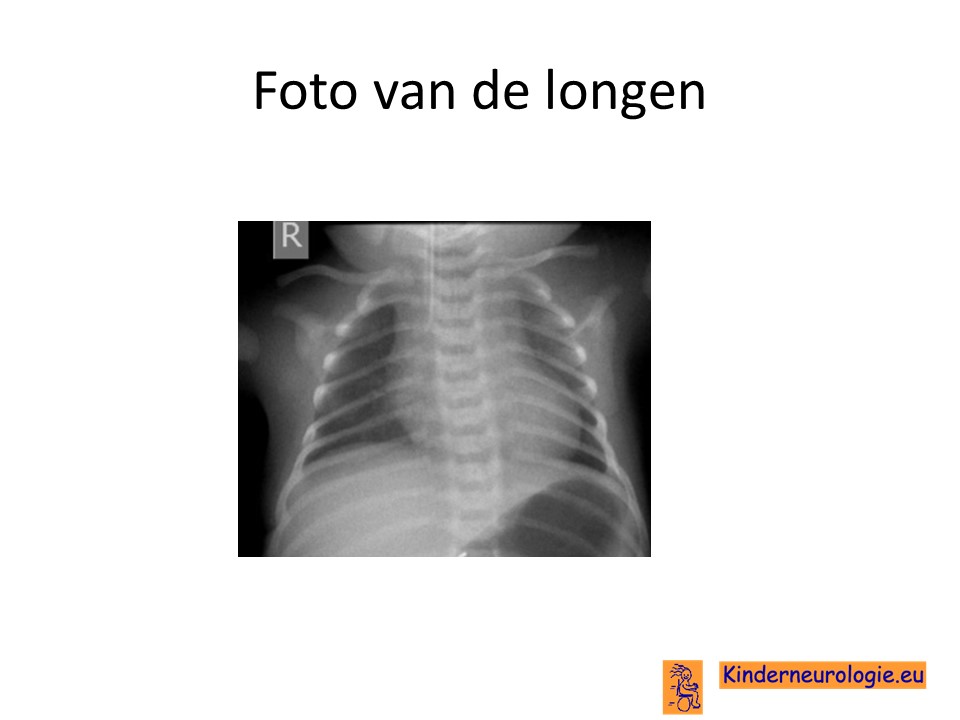
Foto van hart en longen
Kinderen die een te hoog koolzuurgehalte in het bloed hebben en een te laag zuurstofgehalte zullen vaak een foto van hart en longen krijgen om te kijken of er sprake is van een ziekte van het hart of van de longen. Bij kinderen met deze aandoening worden op deze foto geen afwijkingen gezien.
Polysomnografie
Milde vormen van deze aandoening kunnen worden opgespoord door middel van een polysomnografie. Dit is een onderzoek waarbij gedurende slaap allerlei metingen worden verrichten qua ademhaling, hartslag, bloeddruk, zuurstofgehalte in het bloed, bewegingen van de borstkas en de buikwand en de activiteit van de hersenen. Op die manier kan gekeken worden of het zuurstof gehalte tijdens de slaap te veel daalt als gevolg van te onvoldoende vaak ademhalen. Vaak is te zien dat het zuurstofgehalte vooral daalt tijdens de niet REM-slaap. Bij kinderen waarbij deze aandoening is vastgesteld, zal dit onderzoek met regelmaat worden herhaald om te kijken of de ingestelde behandeling optimaal is.
MRI van de hersenen
Kinderen die een centraal hypoventilatie syndroom hebben zullen vaak een keer een MRI scan van de hersenen krijgen om te beoordelen of er afwijkingen te zien zijn aan de hersenstam die de problemen met de centrale aansturing van de ademhaling kunnen verklaren. Bij kinderen met deze aandoening worden meestal op de MRI scan geen afwijkingen gezien.
Bij een deel van de kinderen wordt schade in de hersenen gezien als gevolg van het doorgemaakt hebben van zuurstoftekort.
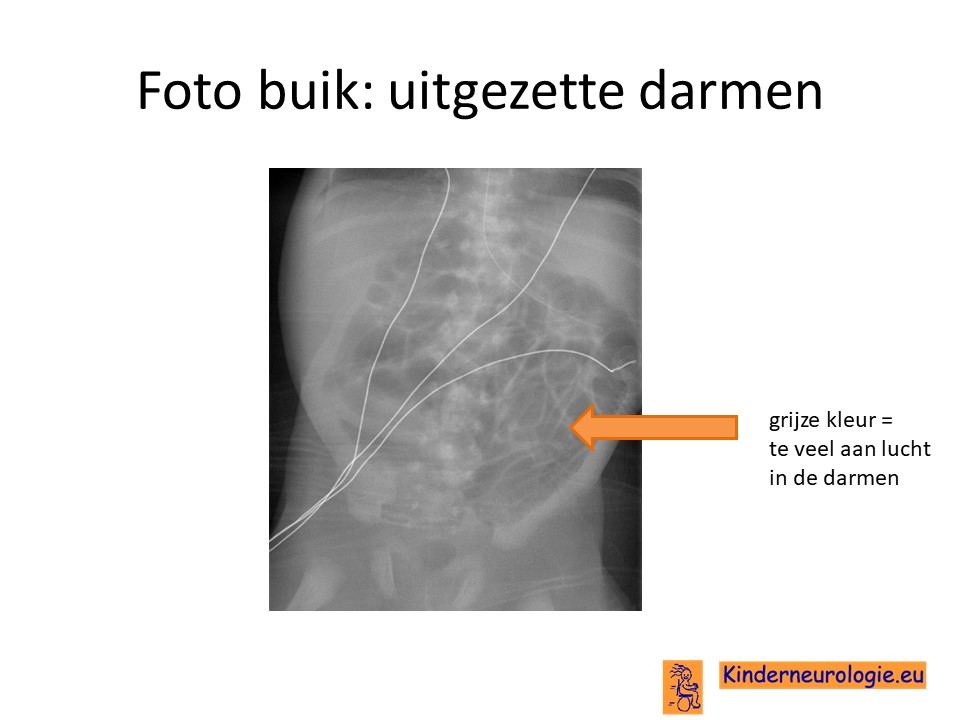
Foto van de buik
Op een foto van de buik kan gezien worden dat de darmen uitgezet zijn en te veel lucht bevatten doordat de darmen niet goed werken. Er kan via het poepgaatje contrastvloeistof worden gegeven, waardoor de darmen zichtbaar worden op een röntgenfoto.
CT-scan van de buik
Door middel van een CT-scan van de buik kan beoordeeld worden of de darmen normaal aangelegd zijn.
Manometrie
Door middel van manometrie onderzoek kan gemeten worden hoe actief de darmen zijn. Op deze manier kan opgespoord worden dat de darmwand op bepaalde plaatsen te langzaam of helemaal niet beweegt.
Biopt uit de darm
Soms is het nodig om een klein hapje uit het laatste stukje van de dikke darm (rectum genoemd) te nemen. De patholoog kan dan onder de microscoop bekijken of in dit stukje darm zenuwweefsel aanwezig is. Ontbreken van zenuwweefsel wijst op de ziekte van Hirschsprung.
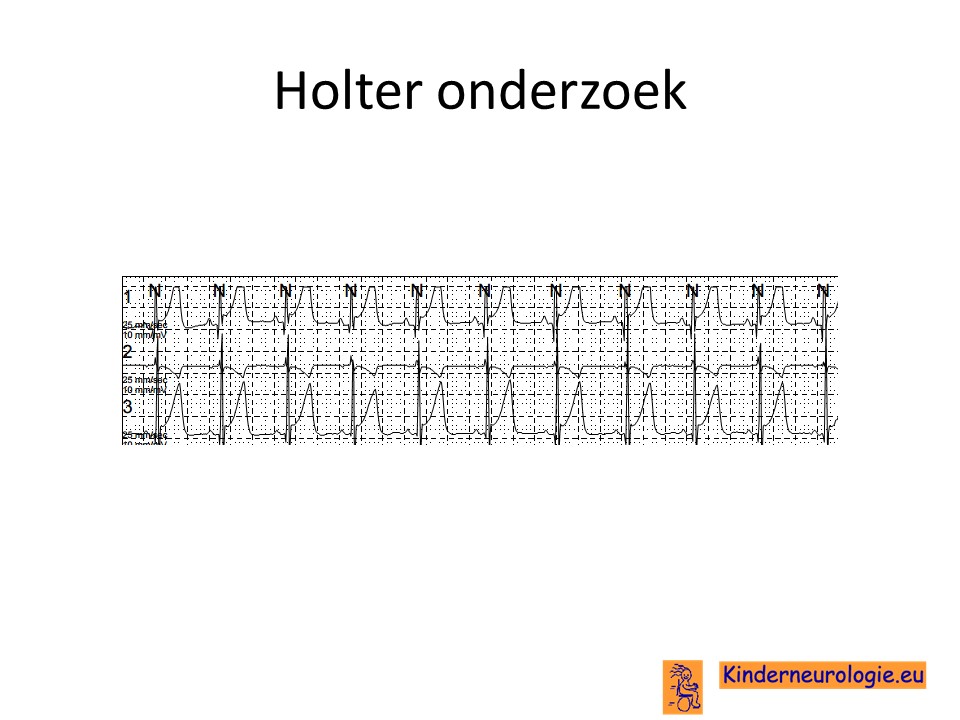
Kindercardioloog
Kinderen met deze aandoening worden gezien door de kindercardioloog die controleert of er aanwijzingen zijn voor een vergrote kans op het ontstaan van hartritmestoornissen. Kinderen kunnen een kastje om krijgen die gedurende een aantal dagen het hartritme registreert. Dit wordt ook wel Holter onderzoek genoemd. Vaak wordt ook een ECHO van het hart gemaakt om te beoordelen of het hart normaal aangelegd is. Ook kan op die manier worden opgespoord of er wellicht als gevolg van de problemen met ademhalen een te hoge bloeddruk in het longvaten systeem ontstaat.
Urineonderzoek
Door middel van urine onderzoek op zogenaamde catecholamines kan gekeken worden of er aanwijzingen zijn voor het ontstaan van een neuroblastoom. Dit onderzoek wordt tot de leeftijd van zeven jaar met regelmaat herhaald bij kinderen met de NPARM-vorm of bij kinderen met de PARM-vorm die meer dan 28 keer een herhaling van alanine hebben.
Scan van borstkas en buikholte
Door middel van een MRI scan van de borstkas en de buikholte kan beoordeeld worden of er aanwijzingen zijn voor het ontstaan van een tumor (neuroblastoom, ganglioneuroom of ganglioneuroblastoom) in de borstholte of in de buikholte. Dit onderzoek wordt met regelmaat herhaald bij kinderen met de NPARM-vorm of bij kinderen met de PARM-vorm die meer dan 28 keer een herhaling van alanine hebben.
ECHO van de buik
Door middel van een ECHO onderzoek van de buik kan beoordeeld worden of er problemen zijn met leeg plassen van de blaas. Ook kan gekeken worden of de nieren last hebben van urine die terugstroomt van de blaas naar de nieren toe.

Kinderuroloog
De kinderuroloog kan beoordelen of er sprake is van problemen met plassen. Door middel van een zogenaamd urodynamisch onderzoek kan gekeken worden of de blaas goed leeg geplast kan worden.
Oogarts
De oogarts kan beoordelen of er sprake is van scheelzien en/of van afwijkingen aan de pupillen of de aanmaak van traanvocht.
Hoe worden kinderen met het congenitaal centraal hypoventilatie syndroom behandeld?
Geen genezing
Er bestaat geen behandeling waarmee het congenitaal centraal hypoventilatie syndroom genezen kan worden. De behandeling is er op gericht om zo goed mogelijk om te gaan met de gevolgen van de ziekte en om problemen zo veel als mogelijk te voorkomen.
Monitorbewaking tijdens slaap
Kinderen met deze aandoening liggen tijdens het slapen aan een monitor om te bewaken dat het zuurstofgehalte voldoende op peil blijft. Wanneer het zuurstofgehalte te laag wordt, zal de monitor dit registreren en alarm geven. Vaak worden kinderen wakker door dit alarm, waardoor ze weer beter gaan ademhalen.
Nachtelijke beademing
Een groot deel van de kinderen met deze aandoening heeft in de nacht ondersteuning door een beademingsapparaat nodig om voldoende te kunnen ademhalen. Kinderen slapen dan met een kapje over hun neus en mond die verbonden is met een beademingsapparaat. Dit apparaat blaast gedurende de nacht lucht in de longen volgens een van te voren afgesproken aantal keren per minuut. De afstelling van dit apparaat zal regelmatig bijgesteld moeten worden omdat kinderen bijvoorbeeld groeien. De Nederlandse centra voor thuisbeademing (CTB) begeleiden kinderen en ouders met het vinden van de juiste instelling.
Beademing overdag
Kinderen met de NPARM-vorm hebben vaak ook overdag ondersteuning via een beademingsapparaat nodig. Vaak wordt er dan voor gekozen om deze kinderen een speciaal buisje te geven via de keel, waarop de beademing gegeven kan worden. Zo’n buisje wordt een tracheostoma genoemd. Wanneer kinderen overdag beademing nodig hebben, dan maakt dit zelf praten erg moeilijk.
Sommige kinderen hebben een ook een apparaatje wat het middenrif stimuleert om samen te trekken, dit wordt een diafragma pacemaker genoemd.
Operatie
Soms lukt het om het vernauwde stukje van de dikke darm als gevolg van de ziekte van Hirschsprung met een ballonnetje wijder te maken, waardoor de darminhoud er wel langs kan komen. Wanneer dit niet voldoende is worden kinderen met de ziekte van Hirschsprung kunnen behandeld worden met een operatie waarbij het afwijkende stukje dam wordt weggehaald. Deze operatie wordt uitgevoerd door de kinderchirurg. Het kan nodig zijn om tot aan de operatie een stoma aan te leggen, zodat kinderen hun ontlasting wel kwijt kunnen raken.
Diëtiste
Een diëtiste kan adviezen geven voor aangepaste voeding zodat kinderen voldoende aankomen in gewicht.
Voor een deel van de kinderen is het beter om zo min mogelijk lactose en fructose te gebruiken, omdat zij hier darmklachten van krijgen. Voor de meeste kinderen met darmklachten geldt ook dat het beter is om vetrijke maaltijden die moeilijk te verteren zijn te voorkomen.
Sondevoeding
Wanneer kinderen onvoldoende aankomen in gewicht, dan kan het nodig zijn om aanvullend voeding via een sonde te geven. In het begin wordt vaak gekozen voor een neusmaagsonde, een slangetje dat van de neus naar de maag toe loopt. Later kan gekozen worden voor een zogenaamde PEG-sonde, een sonde die rechtstreeks via de buik naar de maag toe loopt. Bij kinderen waarbij de maagspier niet goed beweegt, kan het nodig zijn om de sonde rechtstreeks naar de dunne darm te laten lopen (duodenumsonde of jejenumsonde).

Totale parenterale voeding
Voor een klein deel van de kinderen is het nodig om voedingsstoffen via een infuus te geven, omdat de darmen te langzaam werken om voeding via de maag of de darmen te kunnen geven. Voeding via het infuus wordt totale parenterale voeding genoemd.
Voeden via het infuus heeft als risico het ontstaan van galstenen, het ontstaan van trombose in het bloedvat waar het infuus in zit, het ontstaan van een infectie van de infuuslijn en op de lange termijn het steeds slechter gaan functioneren van de lever. Het is dus belangrijk om goed na te denken voordat voor deze vorm van voeden wordt gekozen.
Verstopping van de darmen
Met behulp van medicijnen zoals bijvoorbeeld macrogol kan de werking van de darmen gestimuleerd worden waardoor kinderen gemakkelijker kunnen poepen. Naast macrogol kunnen ook andere medicijnen gebruikt worden. Soms is een klysma nodig om kinderen te kunnen laten poepen. Wanneer dit allemaal onvoldoende helpt, bestaat er een mogelijkheid om de ontlasting kwijt te raken door middel van darmspoelen. Hierbij wordt via een spoelsysteem vloeistof in de darmen ingebracht die er later weer uitloopt en de ontlasting in de darmen meeneemt.
Medicijnen voor de blaas
Bij een deel van de kinderen kunnen medicijnen helpen om de blaas beter leeg te kunnen plassen.
Buikdruk tijdens het plassen
Door tijdens het plassen onder op de buik net boven het schaambeen te drukken, kan de blaas voor een deel worden leeggedrukt waardoor de urine wel uit de blaas kan komen. Deze techniek kan gebruikt worden om de werking van de blaas te ondersteunen.
Katheriseren
Een groot deel van de kinderen zal regelmatig gekatheriseerd moeten worden om de urine uit de blaas te krijgen. Wanneer kinderen nog jong zijn, zullen de ouders deze handeling bij het kind moeten uitvoeren. Oudere kinderen kunnen leren om zich zelf te katheriseren. Vaak is het nodig om meerdere keren per dag te katheriseren.

Operatie en narcose
Kinderen met deze aandoening mogen alleen geopereerd worden in een ziekenhuis waar ze ervaring hebben met deze aandoening en waar een intensive care afdeling voor kinderen is. Na een operatie kan het langer duren voordat kinderen weer zelfstandig gaan ademhalen. Soms moeten kinderen nog enige tijd beademd worden, voordat ze zelf weer in staat zijn om voldoende te kunnen ademhalen.
Tumoren
De tumoren die kunnen ontstaan bij kinderen met deze aandoening worden net zo behandeld als dezelfde tumoren bij kinderen zonder deze aandoening. Vaak is een operatie nodig om de tumor te verwijderen. Soms is aanvullend aan de operatie een andere behandelvorm nodig zoals chemotherapie en/of bestraling.
Pacemaker
Kinderen met ernstige hartritmestoornissen kunnen een pacemaker nodig hebben die het hartritme overneemt wanneer het hart onvoldoende in staat is om zelfstandig voldoende vaak te kloppen.
Dragen zonnebril
Kinderen die last hebben van fel licht, vinden het vaak fijn om buiten een zonnebril te dragen waardoor kinderen minder last hebben van fel licht. Ook een bril met meekleurende glazen kan een optie zijn.

Oogarts
De oogarts kan een behandeling voor het scheelzien geven als dat nodig is. Door middel van afplakken van een oog kan voorkomen worden dat een lui oog ontstaat. Kinderen die last hebben van droge ogen, kunnen behandeld worden met oogdruppels die het oog nat houden.
Lichaamstemperatuur
Ouders van kinderen met deze aandoening zullen extra alert moeten zijn of kinderen met deze aandoening het niet te koud of te warm krijgen.
Botuline toxinebehandeling
Het is mogelijk om op bepaalde plaatsen in het lichaam botulinetoxinebehandeling te geven om zo overmatig zweten te verminderen. Het is niet mogelijk om dit over het gehele lichaam te doen.
Behandeling epilepsie
Epilepsieaanvallen die ontstaan als gevolg van een te lage glucose gehalte in het bloed kunnen het beste behandeld worden door te voorkomen dat een te laag glucose halte ontstaat door regelmatig te eten en ook voor de nacht nog wat te eten met langzaam werkende koolhydraten. Bij epilepsieaanvallen als gevolg van schade in de hersenen kan met anti-epileptische medicijnen geprobeerd worden om nieuwe aanvallen te voorkomen. Verschillende medicijnen kunnen hiervoor gebruikt worden, er bestaat geen specifiek voorkeursmedicijn.
Zwemmen
Het is voor kinderen met deze aandoening niet aan te raden om onder water te gaan zwemmen. Onder water moet de adem ingehouden worden, normaal gesproken geeft het lichaam op een gegeven moment dan een signaal dat het nodig is om weer boven water te komen om adem te halen. Kinderen met deze aandoening krijgen dit signaal niet. Zij lopen daardoor het risico te lang onder water te blijven en zuurstoftekort op te lopen.
Begeleiding
Begeleiding van kinderen en ouders met het congenitaal centraal hypoventilatie syndroom is erg belangrijk. Het is een aandoening die ingrijpende gevolgen heeft voor het dagelijks leven.
Een maatschappelijk werkende of een psycholoog kunnen ondersteunen geven bij het verwerken van het hebben van een chronische ziekte en het omgaan met de gevolgen daarvan.

Contact met andere ouders
Door het plaatsen van een oproepje op het forum van deze site kunt u in contact komen met andere ouders en kinderen met het congenitaal centraal hypoventilatie syndroom.
Wat betekent het hebben van het congenitaal centraal hypoventilatie syndroom voor de toekomst?
Chronische aandoening
Het congenitaal centraal hypoventilatie syndroom is een chronische aandoening waar kinderen en volwassenen tijdens hun hele leven mee te maken hebben. Een groot deel van de kinderen zal in de nacht ondersteuning van een beademingsapparaat nodig hebben. De meeste kinderen zullen overdag een vrij normaal leven kunnen leiden. Een deel van de kinderen zal ook overdag ondersteuning van een beademingsapparaat nodig hebben, dit zijn vaak de kinderen met de NPARM-vorm en de kinderen met de PARM-vorm met meer dan 28 keer alanine. Dit heeft consequenties voor het naar school toe gaan en het vinden van werk op de volwassen leeftijd.
Alcohol en drugs
Het is voor volwassenen met deze aandoening af te raden om alcohol en drugs te gaan gebruiken. Deze kunnen namelijk er voor zorgen dat volwassenen onvoldoende in staat zijn om zelfstandig adem te halen op momenten dat zij dit zonder alcohol en drugs wel normaal zouden kunnen doen.
Levensverwachting
De levensverwachting kan verkort zijn wanneer deze aandoening (nog) niet herkend is. Kinderen kunnen dan overlijden tijdens de nachtslaap omdat het zuurstofgehalte te veel daalt of tijdens inspanning wanneer het hart onvoldoende zelf klopt.
Wanneer de aandoening tijdig ontdekt is en behandeling, dan hoeft de levensverwachting van kinderen met deze aandoening niet veel anders dan van kinderen zonder deze aandoening mits kinderen regelmatig gecontroleerd worden en goed ingesteld worden op behandeling. Er bestaat echter altijd risico op complicaties die wel van invloed kunnen zijn op de levensverwachting.
Zwangerschap
Vrouwen met het congenitaal centraal hypoventilatie syndroom die zwanger willen worden moeten tijdens de zwangerschap worden begeleid door een gynaecoloog. Tijdens de bevalling zullen zij goed in de gaten gehouden moeten worden. De aansturing van de baarmoeder wordt namelijk ook geregeld door het autonome zenuwstelsel.
Kinderen
Volwassenen met het congenitaal centraal hypoventilatie syndroom kunnen kinderen krijgen. Deze kinderen hebben 50% kans om zelf ook het congenitaal centraal hypoventilatie syndroom te hebben. Of zij hier in dezelfde, meer of mindere mate last van zullen hebben als de ouder valt van te voren niet te voorspellen. De hoeveelheid herhaling van het aminozuur alanine bij volwassenen met de PARM-vorm neemt niet toe van generatie op generatie, de hoeveelheid blijft stabiel.

Hebben broertjes en zusjes een vergrote kans om ook het congenitaal centraal hypoventilatie syndroom te krijgen?
Het congenitaal centraal hypoventilatie syndroom is een erfelijke aandoening. Vaak is het foutje in het erfelijk materiaal bij het kind zelf ontstaan. De kans dat dit bij een broertjes of zusje ook gebeurd is heel klein. Dit zou alleen kunnen als de vader het foutje in de zaadcel heeft zitten en de moeder in de eicel, zonder dat ze zelf kenmerken hebben van het congenitaal centraal hypoventilatie syndroom. De kans hierop is 1-2%.
Wanneer een van de ouders zelf het congenitaal centraal hypoventilatie syndroom heeft dan hebben broertjes en zusjes 50% kans om ook zelf het congenitaal centraal hypoventilatie syndroom te krijgen.
Een klinisch geneticus kan hier meer informatie over geven.
Prenatale diagnostiek
Wanneer bekend is welk foutje in een familie heeft gezorgd voor het ontstaan van het congenitaal centraal hypoventilatie syndroom, dan is het mogelijk om tijdens een zwangerschap prenatale diagnostiek te verrichten in de vorm van een vlokkentest in de 12e zwangerschapsweek of een vruchtwaterpunctie in de 16e zwangerschapsweek. Beiden ingrepen hebben een klein risico op het ontstaan van een miskraam (0,5% bij de vlokkentest en 0,3% bij de vruchtwaterpunctie).
Wilt u dit document printen dan kunt u hier een pdf-versie downloaden.
Wilt u ook uw verhaal kwijt, dat kan: verhalen kunnen gemaild worden via info@kinderneurologie.eu en zullen daarna zo spoedig mogelijk op de site worden geplaatst. Voor meer informatie zie hier
Heeft u foto's die bepaalde kenmerken van deze aandoening duidelijk maken en die hier op de website mogen worden geplaatst, dan vernemen wij dit graag.
Referenties
1. Central Congenital Hypoventilation Syndrome associated with hypoglycemia and seizure.
Hopkins E, Stark J, Mosquera RA. Respir Med Case Rep. 2016;20:75-76
2. Congenital central hypoventilation syndrome: diagnostic and management challenges.
Kasi AS, Perez IA, Kun SS, Keens TG. Pediatric Health Med Ther. 2016;7:99-107.
3. Respiratory and autonomic dysfunction in congenital central hypoventilation syndrome.
Moreira TS, Takakura AC, Czeisler C, Otero JJ. J Neurophysiol. 2016;116:742-52.
Laatst bijgewerkt: 28 februari 2018
Auteur: Jolanda Schieving
Heeft uw kind nog andere symptomen, laat het ons weten.